Содержание
Красивая и легкая походка украшает женщину, а у мужчин ценится твердый и уверенный шаг. Но порой этому препятствуют боли в ногах, отеки и суставные заболевания. Любимая удобная обувь может стать некомфортной из-за изменений, происходящих со ступнями. Преодолевать расстояния, которые раньше легко давались, становится все сложнее из-за быстрой усталости в ногах. Одна из причин всех этих явлений – вальгусное искривление большого пальца стопы.
Что такое вальгусная деформация стоп (hallux valgus)
Вальгусная деформация стопы (hallux valgus) – часто встречающаяся ортопедическая проблема, которая характеризуется отклонением положения большого пальца ноги внутрь.
Подобная патология может затрагивать не только большой палец на стопе, но и саму стопу, голеностоп и шейку бедра. В этом случае основным признаком патологии выступает «Х»-образная деформация ног. Ее нетрудно заметить и легко диагностировать. Чаще “Х”-образное искривление ног встречается у детей, но иногда развивается и у взрослых. Причины – травмы, эндокринные патологии, артроз или остеопороз.
При вальгусной деформации поражаются плюсневые суставы — они словно распластываются, что приводит к нарушению в передней части стопы, увеличивает амплитуду движения сухожилий и связок. В результате стопы как бы смещаются внутрь. Чаще всего встречается вальгусная деформация большого пальца у взрослых и эквино – вальгусная установка стоп у детей.
Проблема носит не только эстетический характер — при вальгусной деформации искривленный большой палец по мере прогрессирования патологии давит на другие пальцы стопы, провоцируя развитие их молоткообразной деформации. Заболевание со временем провоцирует развитие патологических изменений всех структур стопы (сухожилий, связок, костей и суставов).
Причины заболевания
Существует целый ряд причин, приводящих к искривлению стопы: часто они встречаются комплексно:
- плоскостопие – поперечное, продольное, комбинированное; врожденное и приобретенное;
- остеопороз – низкое содержание кальция в костях, что приводит к потере твердости и изменению их формы. Причиной могут служить гормональные сбои и наследственная предрасположенность;
- лишний вес. Стопа имеет предельный потенциал давления, который она может выдержать, не деформируясь. При снижении сопротивляемости или увеличении веса связки и мышцы не выдерживают и чрезмерно растягиваются;
- генетическая предрасположенность – врожденная гиперэластичность стопы. Слабость мышечно-связочного аппарата повышает вероятность развития плоскостопия;
- неправильно подобранная обувь. Нежелательно постоянно носить узкую обувь и на высоких каблуках, так как нагрузка на стопу распределяется неправильно – почти весь вес приходится на передний отдел, а именно на плюснефаланговый сустав первого пальца;
- эндокринные нарушения. Резкие изменения гормонального фона во время беременности, при климаксе и даже просто ежемесячные колебания, обусловленные менструальным циклом, могут стать причиной ослабления связок;
- травмы стопы: удар или падение тяжестей на ногу могут быть причиной перелома или ушиба, которые провоцируют начало деформации;
- подагра (болезнь сопровождается накоплением мочевой кислоты в мягких тканях организма, приводящей к их деформациям).
Классификация вальгусной деформации стопы
В зависимости от причины развития ортопеды-травматологи выделяют следующие формы вальгусных стоп:
- Статическая. Одно из проявлений нарушений осанки.
- Структурная. Возникает при врожденной патологии – вертикальном расположении таранной кости.
- Компенсаторная. Формируется при укороченном ахилловом сухожилии, «скручивании» большеберцовой кости внутрь и косом расположении голеностопного сустава.
- Паралитическая. Следствие перенесенного энцефалита или полиомиелита.
- Спастическая. Возникает при малоберцово-экстензорных мышечных спазмах.
- Гиперкоррекционная. Формируется при неправильном лечении косолапости.
- Рахитическая. Наблюдается при рахите.
- Травматическая. Развивается после переломов костей стопы, надрывов и разрывов связок. Может возникать после тяжелых травм вышележащих отделов, при перераспределении нагрузки и нарушении оси конечности (переломов голени, переломов бедра и повреждений коленного сустава).
При этом существует три основные степени развития вальгусной деформации стоп. Все они имеют свои отличительные клинические признаки и индивидуальные особенности, на основании которых специалисты их и классифицируют:
- I степень отличается тем, что в углу между плюсневыми костями происходит изменение сустава. При этом сесамовидные связки сохраняют подвижность. Из-за такой клинической картины происходит подвывих стопы. Палец отклоняется от оси всего до 15 градусов.
- II степень характеризуется тем, что сухожилия стопы продолжают смещаться дальше вместе с соединениями первого большого пальца. Палец отклоняется в пределах от 15 до 20 градусов.
- III степень заболевания приводит к тому, что костная и соединительные ткани становятся уязвимыми и слабыми. Они перестают справляться с той нагрузкой, которая на них приходится. Палец при этом отклоняется на 20-30 градусов от оси стопы.
Отличия варусной и вальгусной деформации
Правильное положение ноги соответствует воображаемой линии, проходящей через первый промежуток между пальцами стопы, середину колена и тазобедренный сустав. Отклонение от этой линии считается деформацией, которая может быть двух типов – варусной и вальгусной. При варусной деформации (О-образной) средняя часть голени зрительно отклоняется кнаружи, при вальгусной деформации (Х-образной) голень смещается вовнутрь, ноги напоминают букву Х.
Симптомы заболевания
Признак заболевания — патологическое отклонение большого пальца. При переходе болезни в запущенные формы протекания, деформация поражает и остальные пальцы стопы. Первый признак заболевания – неудобство и боль при ходьбе, быстрая утомляемость, проблемы при ношении обуви, затем появляются болезненные мозоли и натоптыши. Постепенно изменяется форма и положение суставов большого и второго пальцев стопы.
К основным симптомам относятся:
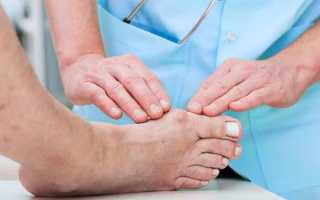
- образование «косточки» на ноге в области фалангового сустава большого пальца, как показано на фото. Во время ходьбы такое образование постоянно мешает. Постепенно оно становится отечным, красным. При малейшем прикосновении к косточке человек начнет ощущать сильные боли, жжение;
- повышение температуры тела на запущенных стадиях заболевания, когда деформация провоцирует воспалительный процесс;
- образование натоптышей;
- частая утомляемость ног;
- отечность стопы и голеней;
- проявление варикозного расширения вен;
- болевые ощущения в суставах стоп;
- характерная молоткообразная форма остальных пальцев стоп;
- врастание ногтей;
- проблемы в подборе обуви.
Методы диагностики
Для назначения эффективного лечения и в целях предотвращения прогрессирования болезни, необходимо полное обследование пациента. Врач должен определить истинные причины возникновения болезни и выявить стадии процесса.
Основные методы диагностики:
- очная консультация ортопеда-травматолога. Специалист проведет пальпацию для выявления степени искривления, отека, покраснения. Определит положения большого пальца по отношению к другим пальцам ноги. Понаблюдает за походкой, чтобы выяснить степень хромоты пациента;
- рентгенография стоп в 3 проекциях, чтобы определить степени деформации стопы, а также выявить сопутствующие патологии. На снимках можно увидеть изменения положения стоп относительно друг друга;
- плантография – для определения плоскостопия. Отпечаток стопы на специальной платформе может многое сказать о распределении нагрузки;
- дифференциальная диагностика – для исключения заболеваний с похожими симптомами (артрит, подагра, деформирующий остеоартроз).
Лечение
Лечение халюс вальгус без операции возможно только на ранних этапах развития. Но заниматься ее лечением может только врач-ортопед. Терапия длительная и сложная. Заключается она в подборе правильных ортопедических стелек и комплексе лечебной физкультуры. Также врач назначает физиотерапию, противовоспалительные и обезболивающие средства – это устранит боль, но на коррекцию косточки никак не повлияет.
Хирургическое лечение
При запущенных формах заболевания показано хирургическое вмешательство. Врачи практикуют более сотни методов хирургического лечения вальгусной деформации стопы. Выбор зависит от конкретного случая.
К основным методикам хирургического лечения относятся:
- экзостэктомия – хирургический метод, при котором делается иссечение небольшого участка головки плюсневой кости, тем самым происходит удаление косточки;
- остеотомия – метод, при котором у больного удаляется часть фаланги пальца или часть плюсневой кости;
- артродез – операция, при которой сустав большого пальца стопы фиксируется в неподвижном состоянии;
- резекционная артропластика – хирургическое удаление небольшой части плюснефалангового сустава со стороны плюсневой кости;
- оперативное вмешательство с целью восстановления связок вокруг плюснефалангового сустава большого пальца стопы;
- операция с заменой пораженного сустава на имплант.
После проведения хирургического лечения, пациент сможет ходить, полностью опираясь на плюсну, начиная с 3 недели после операции. Реабилитация после операции составляет порядка 2-3 месяцев от даты проведения оперативного лечения. Однако, следует учесть, что у части пациентов наблюдается повторное образование “косточки”.
Народные средства
В своей основе народные методики мобилизуют защитные силы организма, заставляют активнее работать клетки, кровеносную систему. Это несомненный плюс таких советов. Но не стоит пренебрегать другими видами оздоровления. Если сустав начал деформироваться, обязательно посетите специалиста. Лечение вальгуса народными средствами лучше всего сочетать с клиническими методами лечения.
Наиболее популярные народные рецепты:
- Возьмите 100 г цветков одуванчика, залейте их настойкой йода на четыре дня. Затем используйте жидкость для смазывания ног сеточкой. Наносите средство на распаренные ступни каждый день в течение 2 недель.
- Эффективное средство – лопух (репейник) и аптечный скипидар. Смажьте скипидаром пару больших листьев лопуха и оберните ими часть ноги от стопы до колена. Сверху обмотайте полиэтиленовой пленкой и укутайте в шерстяную ткань. Процедуру стоит проводить ежедневно на протяжении 3 месяцев.
- От “косточек” на ногах хорошо помогает красная глина. Она снимает жар и раздражение, рассасывает опухоли, предотвращает рост косточки. Для приготовления компресса возьмите сухую смесь из 50 г красной глины и 1 ст. ложку крупной морской соли, разбавьте 1 стаканом кипяченой воды и добавьте 7 капель аптечного скипидара. Приложите полученную смесь к косточкам и оставьте до полного высыхания. После чего смойте водой.
Лечебная физкультура и массаж
Гимнастика и упражнения для стоп необходимы в качестве средства активизации мышечной работы. С ее помощью начинают работать мышцы, которые в повседневной жизни крайне мало задействованы.
На начальном этапе, когда заболевание только начало проявлять себя, ЛФК и массаж стоп при плоско вальгусной деформации показывают высокую эффективность, в некоторых случаях помогают полностью избавиться от выпирающей косточки и избежать оперативного вмешательства.
Следующие упражнения необходимо выполнять не менее 2 раз в день:
- Упражнение делается сидя. Опереться руками о пол позади себя и вытянуть ноги вперед. По очереди сгибать, а потом разгибать ноги в голеностопном суставе по 10 раз.
- Не меняя положения, разводите пальцы на ногах, как можно шире, в разные стороны. Пытайтесь задержаться в этом положении несколько минут, а потом возвращайте пальцы в исходное положение. Выполнять гимнастику 10-15 раз.
- Сидя на стуле, возьмите карандаш или ручку, поставьте ее между большим и указательным пальцами на ногах. Круговыми движениями или движениями в стороны пытайтесь чертить карандашом разные фигуры или буквы в воздухе.
- В положении стоя пройдитесь на носочках, подняв руки вверх. Затем пройдитесь на пятках, руки на боках. Потом на внешних и внутренних краях стопы.
Массаж ног при плосковальгусной деформации стопы имеет свои особенности и техники. При его выполнении пациент должен учитывать, что изменения в нижних конечностях начинаются на уровне позвоночника, поэтому проводить отдельный массаж стоп или ног будет бесполезным.
Рекомендуется выполнять массажные воздействия, начиная как минимум с нижней части спины (пояснично-крестцовой области), затем постепенно переходить на проработку задней и передней поверхности бедер и уже в конце сеанса массажировать голени и сами стопы.
В процессе выполнения массажа при плосковальгусной деформации стопы используются те же приемы, что применяются при общем массаже: разминание, поглаживание, надавливание, сдавливание, выжимание, вибрация.
Физиотерапия
Физиотерапия активно используется при лечении деформаций стопы у детей и взрослых. Это самый безопасный метод лечения.
Врачи ортопеды назначают следующие процедуры:
- воздушные ванны;
- компрессы;
- иглоукалывание;
- водо- и грязелечение;
- баротерапия (воздействие давлением);
- применение холода и тепла;
- криотерапия и миостимуляция;
- электрическое и электромагнитное воздействие.
Ортопедическая обувь
Анатомическая обувь – один из основных методов лечения и профилактики для людей, расположенных к развитию вальгусной деформации стоп. Остановить развитие болезни поможет использование подобных изделий на ранних стадиях искривления.
Вот основные параметры, которым должна соответствовать ортопедическая пара:
- задник обуви – жесткий, высота рассчитана в зависимости от размера стопы. Хороший задник фиксирует суставы и не дает развиваться деформации;
- анатомический супинатор верно фиксирует свод ноги для правильного распределения нагрузки;
- обувь плотно зафиксирована на ноге за счет шнуровки или липучек;
- в области пальцев расположены метатарзальные подушечки;
- подошва в носовой части гибкая;
- для хорошей проходимости воздуха используются качественные материалы – кожа, текстиль, замша, а также пробка и другие жесткие варианты для подошвы;
- задник выше пятки на 3 см;
- нос изготовлен так, чтобы пальцы не сдавливались;
- практичный каблук не выше 4 см, широкий и надежный.
Правильно подобранная ортопедическая антивальгусная обувь для взрослых защитит ноги от развития осложнений и поможет избавиться от болезненных ощущений. Выполняя функцию распределителя нагрузки, ортопедическая обувь улучшает работу мышц стопы и избавляет от натоптышей, сильной усталости и болезненности ног.
Мнение доктора Комаровского
Доктор Комаровский считает, что окончательно стопа ребенка формируется только к 12 годам, поэтому многие проблемы, найденные специалистами и самими родителями в более юном возрасте можно и нужно исправить именно до этого момента.
При этом он полагает, что деформация ножек ни в коей степени не зависит от обуви. Кроме того, доктор уверен, что поскольку человек изначально появился на свет без обуви, она не является столь необходимой ему с биологической и физиологической точки зрения.
Однако с помощью специальной ортопедической обуви можно исправить некоторые патологические изменения в стопе. Хотя уповать целиком и полностью на целебные свойства дорогих ортопедических ботиночек Комаровский не советует.
Профилактика
Профилактика этой патологии стопы заключается, прежде всего, в устранении факторов риска.
Следующие советы помогут избежать проблемы:
- Регулярно проходите осмотр у ортопеда для своевременного выявления плоскостопия и растущей «косточки». Обратитесь к врачу сразу же, как только почувствуете неприятные ощущения при ходьбе.
- Выбирайте качественную удобную обувь с каблуком не более 5-7 см из натуральных материалов. Носите ультрамодную обувь на высоких шпильках и с узкими носами только в редких случаях.
- Пользуйтесь ортопедическими стельками, можно использовать межпальцевые силиконовые вкладыши, бурсопротекторы, отводящие бандажи для 1 пальца.
- Тренируйте мышечно-связочный аппарат стопы – чаще ходите босиком по неровной поверхности.
- Если ваша работа предполагает длительное стояние, обязательно регулярно делайте перерывы для отдыха.
Заключение
Вальгусная деформация стопы – это серьезное заболевание, лечение которого не стоит откладывать. Если начать заниматься проблемой на ранней стадии, достаточно ограничиться только физиотерапевтическими процедурами, ЛФК и ношением ортопедической обуви. В более запущенных случаях может потребоваться хирургическая операция.
В детском возрасте важно следить за состоянием стоп у ребенка и своевременно посещать ортопеда. Важно всегда носить удобную обувь из качественных материалов, чтобы не допустить начала развития вальгусной деформации. А для профилактики полезно периодически ходить босиком по неровной поверхности.