Содержание
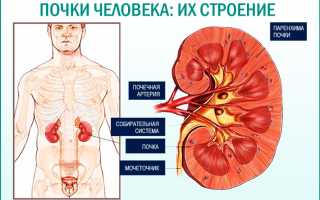
Острый гломерулонефрит – это воспалительное заболевание, которое влияет на клубочковый аппарат почек и другие структуры органа. Оно вызывает поражение гломерул, которые фильтруют кровь. В результате острого протекания болезни, почки временно теряют способность очищать токсические вещества и азотистые соединения, что может привести к развитию почечной недостаточности.
Острый гломерулонефрит: подробная характеристика
Гломерулонефрит занимает третье место среди почечных патологий по частоте обнаружения. Он чаще всего развивается у детей в возрасте от 2 до 12 лет и у взрослых до 40 лет. У мужчин это заболевание диагностируется в 1,5-2 раза чаще, чем у женщин, включая беременных женщин. В последние годы наблюдается увеличение числа пациентов с острым нефритическим синдромом, что связано с ухудшением экологической обстановки, ослаблением иммунной защиты из-за стрессов, переутомления и неправильного образа жизни.
Список причин и провоцирующих факторов
Острый гломерулонефрит обусловлен воспалительным процессом, который развивается в почечных клубочках. Он чаще всего возникает в результате постстрептококковой инфекции, такой как ангина, тонзиллит, фарингит, скарлатина или рожистое воспаление кожи. В некоторых случаях острому нефритическому синдрому может предшествовать вирусная инфекция, такая как грипп, герпес, гепатит В, краснуха, ветряная оспа, эпидемический паротит, мононуклеоз или синдром Гудпасчера. Также возможно развитие нефротического синдрома после перенесенной дифтерии, бруцеллеза, малярии, пневмококковой пневмонии или брюшного тифа. В некоторых случаях гломерулонефрит может быть вызван неинфекционными причинами, такими как введение вакцин или переливание крови, укусы насекомых или змей, прием нефротоксичных препаратов, индивидуальная непереносимость пыльцы растений, воздействие токсинов, таких как свинец, ртуть или мышьяк, или алкогольная интоксикация. Переохлаждение также считается одной из причин, так как длительное пребывание в условиях повышенной влажности и низкой температуры может вызвать нарушение кровоснабжения и негативно сказаться на иммунологических реакциях.
Проявления острого гломерулонефрита
Острый нефритический синдром, известный также как острый гломерулонефрит, классифицируется по МКБ-10 под кодом N00. Это состояние характеризуется тремя основными симптомами: отеками, изменениями в моче и повышенным кровяным давлением.
Первые клинические признаки острого гломерулонефрита появляются через 1-2 недели после воздействия причинного фактора. Внешне это проявляется повышением температуры тела, болезненностью в поясничной области, постоянной жаждой, нарушением мочеиспускания, выраженными отеками и изменением цвета и плотности мочи.
Главным симптомом острого гломерулонефрита является отечность, которая наиболее заметна утром в области лица и к вечеру распространяется на голени и лодыжки. Иногда отеки сопровождаются асцитом и гидротораксом. При отеке мозга пациент может испытывать головную боль, тошноту, рвоту, а также ухудшение зрения или слуха.
Почечный синдром проявляется ограниченным количеством мочи (олигурией) или полным отсутствием мочеиспускания (анурией), сопровождающимся постоянной жаждой. Объем мочи, выделяемой в течение суток, может увеличиваться или уменьшаться в зависимости от стадии заболевания, а также меняться цвет и характер мочи.
Гипертензивный синдром проявляется умеренным, но стойким повышением кровяного давления. Показатели обычно не превышают 160/100 мм рт. ст., но пациент может испытывать тахикардию, одышку и затрудненное дыхание.
Возникающие осложнения
Заболевание характеризуется быстрым и острым развитием, поэтому требует незамедлительного и целенаправленного лечения. Это связано с возникновением различных осложнений, таких как пиелонефрит, поражение клубочкового аппарата, хронизация процесса и нарушение функциональности почек, известное как тубулоинтерстициальный нефрит, который может привести к почечной недостаточности.
Образование тромбов и закупорка сосудов вызывают острые нарушения сердечной функции, увеличение миокарда и гипертрофию левого желудочка. В редких случаях возникает геморрагический инсульт и эклампсия, которая проявляется цианозом кожи, потерей сознания, судорогами, распуханием шейных вен и временной слепотой. Если высвобождаются тромбопластические вещества, может развиться ДВС-синдром, который часто называют тромбогеморрагическим синдромом, то есть нарушением свертываемости крови.
Постановка диагноза
Для подтверждения острого гломерулонефрита требуется составление диагноза урологом и нефрологом на основе определенных критериев. Это включает анализ жалоб пациента, наличие типичных клинических синдромов и результаты тщательного исследования.
Лабораторные процедуры, которые могут быть проведены, включают:
- Общий анализ крови, включая измерение гематокрита.
- Биохимическое исследование крови.
- Клинический анализ мочи.
- Определение общего белка и его фракций.
- Коагулограмма.
- Гистологическое исследование.
- ИФА – иммуноферментный анализ.
- Анализ мочи по Зимницкому.
- Тест по методу Нечипоренко.
- Проба Реберга.
Инструментальные методы, которые могут быть использованы, включают:
- УЗИ почек и органов брюшной полости.
- Допплерометрия сосудов почек.
- Осмотр глазного дна.
- Рентгенография грудной клетки в одной проекции.
- ЭКГ, ЭхоКГ.
- ПЦР.
- КТ, МРТ.
Дополнительная диагностика острого гломерулонефрита может включать биопсию почки для определения морфологических характеристик ткани, обнаружения клеточной пролиферации и миграции элементов иммунных комплексов в клубочки. При необходимости может быть проведено бакпосевание урины на питательные среды. Также проводится дифференциальная диагностика с хроническим нефритическим синдромом и инфекциями мочевых путей.
Особенности лечения
Лечение острого гломерулонефрита проводится в урологическом отделении стационара. После госпитализации пациенту предписывается полный покой, медицинский уход, ограничение физической активности, специальное диетическое питание и применение лекарственных препаратов.
Ограничение физической активности назначается для снижения нагрузки на почки и уменьшения скорости образования токсических азотистых соединений. Пациентам рекомендуется избегать движения, перемещения и выполнение тяжелых работ.
Диета играет важную роль в лечении острого гломерулонефрита, так как помогает восстановить водно-электролитный баланс, компенсировать потерю питательных веществ и избавиться от накопленных токсинов и продуктов обмена. Пациентам назначается диета № 7 по Певзнеру, которая включает ограничение соли и пищи, богатой животным белком, снижение потребления жидкости, увеличение потребления продуктов, богатых кальцием, магнием и калием, а также увеличение потребления овощей, фруктов, растительных жиров и сложных углеводов.
Лекарственная терапия является основным методом борьбы с острым гломерулонефритом. Применяются различные группы препаратов, включая антикоагулянты и антиагреганты, иммуносупрессоры, гипотензивные средства, мочегонные препараты и антибиотики. Схема и продолжительность лечения определяются врачом. В некоторых случаях показана санаторно-курортная реабилитация.
Помимо традиционных методов лечения, в терапии острого гломерулонефрита широко используются народные средства. Они помогают улучшить самочувствие пациента, снизить воспаление, уменьшить отечность и укрепить иммунитет. Однако они должны использоваться только как дополнение к основному комплексному лечению, так как их эффект достигается после длительного применения. Рекомендуется приготовление настоев и отваров из различных трав и растений, таких как ромашка, шалфей, календула, лаванда, тысячелистник, зверобой, листья и почки березы, а также ягоды можжевельника.
Профилактика и прогноз
Методы профилактики зависят от цели и времени их применения. Первичные меры направлены на устранение факторов, способных вызвать развитие болезни. Вторичная профилактика рекомендуется после проведения курса терапии острого гломерулонефрита для предотвращения рецидива.
В первом случае специалисты рекомендуют:
- своевременное лечение сопутствующих заболеваний;
- контроль состояния хронических инфекций;
- укрепление организма для повышения его устойчивости к холоду.
Один из эффективных способов – закаливание, которое может быть осуществлено несколькими методами: ходьба босиком по траве или песку, контрастный душ, обливание прохладной водой.
Вторичная профилактика проводится с целью предотвращения перехода болезни из острой стадии в хроническую форму и достижения стойкой ремиссии. Она включает следующие меры: - лечение острых инфекций;
- санация хронических очагов в носоглотке и полости рта;
- соблюдение режима дня и отдыха;
- отказ от тяжелых физических нагрузок на работе;
- коррекция питания и соблюдение диеты;
- регулярные профилактические осмотры у специалистов.
Если анализы крови и мочи не соответствуют нормам в течение полутора лет, пациенту ставят диагноз хронического гломерулонефрита и переводят на диспансерное наблюдение. Он снимается с наблюдения через 5 лет при наступлении стойкой ремиссии, подтвержденной результатами анализов.
Важно помнить, что прогноз заболевания не всегда благоприятный, так как полное выздоровление возможно только в половине случаев, в остальных случаях болезнь переходит в хроническую форму. Однако, при ранней диагностике и своевременной адекватной терапии патологию можно избежать в течение 2-3 месяцев.
Заключение
Гломерулонефрит в острой форме является серьезным заболеванием, требующим срочного и адекватного лечения. Развивающийся инфекционно-воспалительный процесс может нанести вред не только отдельным структурам, но и всему организму. Болезнь прогрессирует быстро, поэтому важно быстро и своевременно остановить ее развитие.